Sekundäre Osteoporose: Chronisch entzündliche Darmerkrankungen
Autorin: OÄ Dr. Judith Haschka
Hanusch Krankenhaus, 1. Medizinische Abteilung, Ludwig Boltzmann Institut für Osteologie, Heinrich-Collin-Straße 30, 1140 Wien
Rheuma-Zentrum Wien-Oberlaa, Karl Landsteiner Institut für Gastroenterologie und Rheumatologie, Kurbadstraße 14, 1100 Wien
Anamnese
64jährige Patientin
Frakturanamnese: negativ
Familienanamnese: negativ
Risikofaktoren: Morbus Crohn, St.p. Dünndarmteilresektion, rezidiv. Glukokortikoidstoßtherapien vor 5-6 Jahren
Osteoporosetherapie bisher:
- Vitamin D Subst. hochdosiert 15gtt tgl. seit vielen Jahren (etwas unregelmäßig)
- Ibandronat 150mg 1x/Mo. p.o. seit 2017
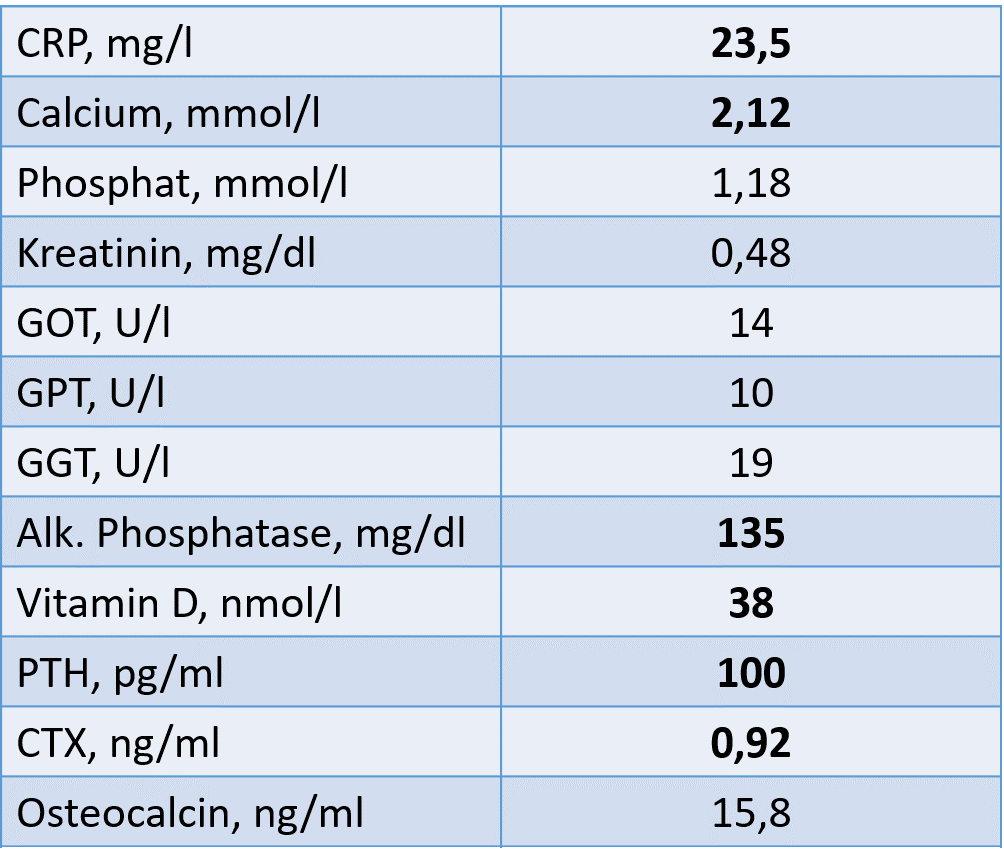
Labor:
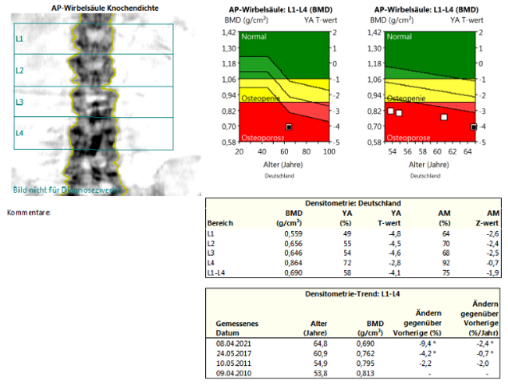
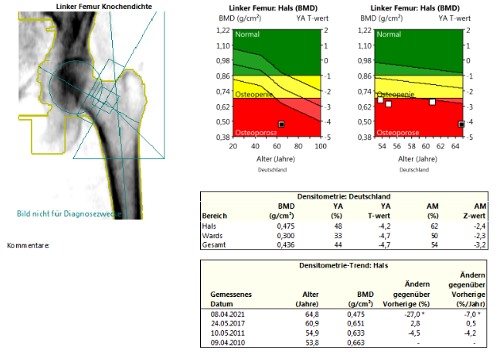
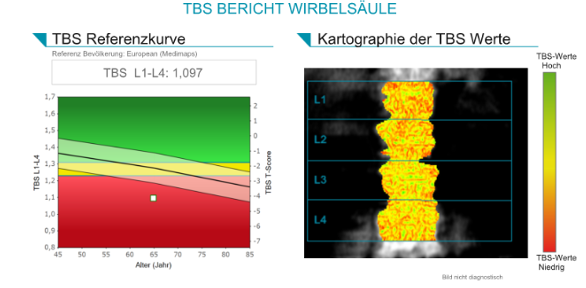
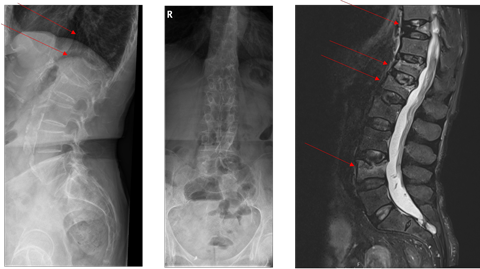
DXA + TBS:
Röntgen LWS + MRT LWS:
Auflösung
Antworten 1 und 2 sind korrekt.
Bei der Patientin liegt einerseits eine hochgradig reduzierte Knochenmineraldichte vor im Sinne einer sekundären manifesten Osteoporose mit multiplen atraumatischen Wirbelkörperfrakturen und andererseits zusätzlich eine
Osteomalazie. Die Ursache der Osteomalazie liegt in der Malabsorption, trotz hochdosierter Vitamin D Substitution liegt ein Mangel vor. Zudem wird zu wenig Calcium über den Gastrointestinaltrakt aufgenommen. Konsekutiv erhöht sich
das Parathormon um Calcium aus dem Knochen zu mobilisieren. Davon zu unterscheiden ist ein primärer Hyperparathyreoidismus, welcher zu einer Erhöhung des Serum-Calciumspiegels auf Basis einer autonomen Parathormonproduktion führt.
Auflösung
Antworten 2 und 3 sind korrekt.
Ursächlich für die ausgeprägte Osteomalazie bei dieser Patientin ist ein schwerer Mangel an Vitamin D3 und Calcium. Ein Marker der Osteomalazie ist die Erhöhung der Alkalischen Phosphatase. Somit steht eine ausreichende Substitution
von Calcium und Vitamin D im Vordergrund der Behandlung. In diesem Fall hat die orale Substitution bisher keinen Erfolg gebracht, weshalb auch alternativ eine intramuskuläre Verabreichung sowie eine Umstellung der Galenik der oralen
Zufuhr sinnvoll ist. In diesem schweren Fall ist eine Kontrolle von Calcium, Phosphat, Alkalischer Phosphatase, Parathormon und Vitamin D3 alle 6-8 Wochen sinnvoll.
Eine antiresorptive Therapie ist kontraindiziert bei Patienten mit Osteomalazie. Eine spezifische Osteoporosetherapie darf erst nach Normalisierung von Calcium, Parathormon und Alkalischer Phosphatase eingeleitet werden.
Auflösung
Die Antworten 1 und 4 sind korrekt.
Aufgrund des sehr hohen Risikos und den aufgetretenen Spontanfrakturen unter antiresorptiver Behandlung, stellen eine Indikation für eine osteoanabole Therapie dar. Im Anschluss an diese Therapie ist jedoch eine
Konsolidierungstherapie zwingend erforderlich. Aufgrund der deutlich reduzierten Knochendichte und der anhaltenden Behandlungsindikation, würde die Patientin von einer Anschlussbehandlung mit Denosumab 60mg s.c. alle 6 Monate
profitieren.
Bei Patienten mit Malabsorption oder Malresorption sollte eine orale Bisphosphonattherapie zurückhaltend eingesetzt werden.
Unter der Therapie ist auch im Intervall auf eine regelmäßige Kontrolle des Calcium-Stoffwechsels zu achten. Einen weiteren wichtigen Behandlungspfeiler stellt die Behandlung der Grunderkrankung dar. Denn das Erreichen einer
Remission reduziert nicht nur das Risiko der Malabsorption, es fördert auch die Bewegung und Lebensqualität der Patienten. Darüber hinaus führt eine unbehandelte chronische systemische Entzündung direkt zu einer
Osteoklastenaktivierung und hat damit einen negativen Einfluss auf den Knochen.
Literatur und Abkürzungen:
Harbord M, et. Al. J. Crohns Colitis 2016; 10:239-54.
Van Bodegraven AA et al., Osteoporos Int (2020) 31:637-646.
Haschka J et al., J Crohns Colitis. 2016 May;10(5):532-40.
Kanis JA et al. Osteoporos Int. 2020
DXA = Dual X-ray Absorptiometrie/Knochendichtemessung; TBS = Trabecular Bone Score; LWS = Lendenwirbelsäule; MRT = Magnetresonanztomographie.